Revista Botica número 23
-
Upload
revista-medica-botica -
Category
Health & Medicine
-
view
62 -
download
1
Transcript of Revista Botica número 23

Distribución por suscripción
ISBN: PPI201402DC4571 WWW.BOTICA.COM.VE ISSN: 2443-4388 Edición número 23 / Año 2014
Enfermedad de ParkinsonLa primera descripción de la enfermedad fue hecha por el médico británico James Parkinson en 1817, después de observar a seis pacientes con los síntomas típicos de la enfermedad, a la cual denominó parálisis agitante. Posteriormente, el célebre neurólogo francés Jean-Martin Charcot le otorgó el nombre de Enfermedad de Parkinson (en adelante nos referiremos a ella por sus siglas, EP).
Decimos que la EP es un trastorno neurodegenerativo porque afecta al sistema nervioso, y produce unos mecanismos que dañan y posteriormente degeneran las neuronas ubicadas en la sustancia negra. Estas neuronas se encargan de producir la dopamina, una sustancia química (neurotransmisor) fundamental para que el movimiento del cuerpo se realice correctamente.
Cuando el cerebro no dispone de la dopamina suficiente para mantener un buen control del movimiento, los mensajes de cómo y cuándo moverse se transmiten de forma errónea. De forma gradual aparecen los síntomas motores típicos de la enfermedad.
También se ha visto que hay otras neuronas afectadas en la EP y por tanto otros neurotransmisores como la serotonina, noradrenalina y acetilcolina, lo que explica otros síntomas no motores de la enfermedad. La edad media de comienzo de la enfermedad está en torno a la sexta década de la vida, aunque uno de cada cinco pacientes es diagnosticado antes de los cincuenta años. La EP afecta a más hombres que a mujeres.
La EP es una enfermedad crónica y progresiva, es decir, los síntomas empeoran con la evolución de la enfermedad. Su curso suele ser gradual y al comienzo de la enfermedad afecta típicamente a un solo lado del cuerpo. La EP es un trastorno muy heterogéneo, cada paciente puede presentar síntomas y curso muy variables. No hay ningún factor que nos permita predecir su evolución en un determinado paciente. Por ello, es una enfermedad en la que el tratamiento deberá ser especialmente individualizado.
La Enfermedad de Parkinson es la segunda enfermedad neurodegenerativa en frecuencia. La prevalencia de la EP, es decir, el número de personas que pueden sufrirla en un momento determinado, es del 0,3% de la población,
y a partir de los 60 años de edad aumenta al 1-2% por ser la edad un factor de riesgo. Se estima que existen en torno a 150.000 afectados en España y 6,3 millones en el mundo, según un informe de la Global Declaration for Parkinson’s Disease de 2004. Aunque es una enfermedad neurodegenerativa, la EP no es una enfermedad mortal en sí misma. La expectativa de vida promedio de un paciente con Parkinson generalmente es la misma que las personas que no la padecen.
Recomendaciones para los familiares
El óptimo tratamiento médico y las terapias rehabilitadoras pueden mitigar los síntomas de la enfermedad de modo que los pacientes mantengan su actividad cotidiana y logren una buena calidad de vida durante muchos años después del diagnóstico.
La EP se caracteriza por la presencia de síntomas motores y síntomas no motores. Hay que destacar que no todos los pacientes evolucionan igual ni los desarrollaran todos.
Existen 4 síntomas cardinales o típicos que definen la enfermedad. Según los criterios de diagnóstico actuales, para diagnosticar a un paciente de EP este deberá presentar al menos 3 de los siguientes síntomas: Temblor
Hasta el 70% de los afectados comienzan con temblor como primer síntoma de la enfermedad. El temblor parkinsoniano es típicamente un temblor de reposo, es decir, aparece cuando no se realiza ninguna tarea con la parte del cuerpo que tiembla. Típicamente suele comenzar en las extremidades, una mano o un pie, pero también puede afectar a la mandíbula o a la cara (párpados, labios).
El temblor parkinsoniano puede mejorar o desaparecer al realizar un movimiento concreto y aumentar en situaciones de estrés. El temblor suele difundirse al otro lado del cuerpo a medida que avanza la enfermedad, aunque generalmente será más marcado en el lado en que comenzó. Aunque el temblor es el síntoma más notorio y conocido de la enfermedad, no todos los pacientes con parkinson desarrollaran temblor.

2 N° 23, Año 2014
Bradicinesia
Cuando hablamos de bradicinesia nos referimos a la lentitud para realizar un movimiento. El paciente con parkinson tarda en realizar una tarea más tiempo de lo que previamente necesitaba, puede tener dificultad para iniciar un movimiento o cesar bruscamente una actividad que está llevando a cabo. La bradicinesia se refleja también en la amplitud del movimiento, que puede verse reducida, así como en tareas motoras finas de la vida cotidiana como abrocharse los botones, cortar la comida, atarse los cordones de los zapatos o cepillarse los dientes. También se producen cambios en la escritura y la letra se hace más pequeña, lo que se conoce como micrografía.
La “marcha parkinsoniana” también es una manifestación de la bradicinesia. Se caracteriza por ser una marcha lenta, de pasos cortos, arrastrando los pies y con disminución o ausencia de braceo. El término acinesia es la situación extrema de la bradicinesia: incapacidad para iniciar un movimiento preciso o pérdida del movimiento automático.
Rigidez
La rigidez constituye un aumento del tono muscular: los músculos están constantemente tensos y no se pueden relajar bien. La rigidez puede provocar:
• Reducción de la amplitud de los movimientos: como el balanceo de los brazos al caminar.
• Dificultad para girarse en la cama o incorporarse de una silla.
• Dolor y calambres en las extremidades y sensación de tensión en el cuello o la espalda.
• Disminución de la expresividad facial por la rigidez de la musculatura de la cara, lo que da lugar a dificultad para sonreír o a un rostro serio o inexpresivo.
La Inestabilidad Postural
La alteración del equilibrio se ha considerado el cuarto signo típico de la EP. A medida que la enfermedad avanza, los pacientes parkinsonianos tienden a adoptar una postura encorvada, con una flexión del tronco hacia delante, o incluso lateral, lo que contribuye al desequilibrio.
La alteración del equilibrio puede ocasionar inestabilidad y, por tanto, riesgo de caídas en situaciones de la vida cotidiana, como levantarse de una silla, realizar un movimiento brusco, un giro o caminar. La inestabilidad postural puede ser uno de los síntomas más incómodos de la enfermedad por el riesgo ya mencionado de caídas y lesiones.
Síntomas No Motores
Aunque menos conocidos, son una parte muy importante de la enfermedad, ya que pueden llegar a provocar grandes interferencias en el día a día de los pacientes.
Trastornos del sueño
Los trastornos del sueño son muy frecuentes en esta enfermedad. Un tercio de los pacientes presenta insomnio. También pueden tener sueños muy vívidos, somnolencia diurna o alteración del ciclo vigilia-sueño, síndrome de piernas inquietas y apnea del sueño Dolor
Dolor crónico ocurre en el 40% de pacientes con EP. El primer caso de fibromialgia asociado a EP se reportó en Japón el año 2007. En Venezuela se reportó una serie de 92 pacientes con EP que presentaban dolor, con puntos gatillo y un EVA (Escala Visual Analógica), escala de dolor, mayor de 3-5 puntos en un 60% y de grado severo con VAS mayor de 8 en un 40% e igualmente se evaluaron con la Escala FIQ (Cuestionario de Impacto de la Fibromialgia), encontrándose asociado al dolor alteraciones similares a la de los pacientes con Fibromialgia, ver tabla al final.
Pensamiento y memoria
Los pacientes con EP pueden presentar lentitud en el pensamiento o cambios en su razonamiento, memoria o concentración, y algunos pacientes desarrollaran deterioro cognitivo. El deterioro cognitivo asociado al parkinson es diferente a la enfermedad de Alzheimer, afecta a áreas como las funciones ejecutivas (abstracción, planificación de un objetivo), atención, función visuoespacial (dificultad para medir las distancias) más que a la memoria.
Trastornos neuropsiquiátricos
• Alteraciones del estado de ánimo como depresión, ansiedad y apatía.
• Alucinaciones e ideas delirantes, como alucinaciones visuales y delirio de celos o de perjuicio.
• Trastornos del control de impulsos: hipersexualidad, ludopatía, compras compulsivas, atracones,etc.
• Otros: punding (realizar una tarea o afición de forma adictiva); síndrome de desregulación dopaminérgico (tomar la medicación antiparkinsoniana de forma compulsiva).
Otros
• Estreñimiento, aumento de sudoración, hipotensión ortostática (sensación de mareo o incluso desvanecimiento con los cambios posturales), disfunción sexual, síntomas urinarios.
• Pérdida de la capacidad del olfato, dermatitis seborreica, alteraciones visuales, fatiga o cansancio, dolor y trastornos sensitivos no explicados por otros motivos.
• Alteraciones del habla y la deglución.
Causas y diagnósticos de la EP
Hasta el día de hoy se sigue sin conocer la causa que produce la pérdida neuronal en la EP. Se cree que puede ser una combinación de factores genéticos y medioambientales, variables de una persona a otra.

3N° 23, Año 2014
ACTORES IMPLICADOS EN EL DESARROLLO DE LA ENFERMEDAD
Envejecimiento
Se ha demostrado que la edad es un claro factor de riesgo de la EP. Su diagnóstico se ubica en torno a los 55-60 años y la prevalencia de la enfermedad aumenta exponencialmente a partir de la sexta década de la vida. Cuando comienza por debajo de los 50 años se conoce como inicio temprano o precoz. En casos muy raros, los síntomas parkinsonianos pueden aparecer antes de los 20 años, lo que se conoce como parkinsonismo juvenil.
Factores genéticos
La herencia familiar también juega un factor importante. Se estima que entre el 15 y 25% de las personas con EP tiene algún pariente con la enfermedad. Las formas familiares de parkinson representan solo entre un 5 y 10% de todos los casos. Varios genes han sido ligados a la EP. No obstante, el 90% de los casos con EP son formas esporádicas, es decir, no se deben a una alteración genética concreta.
El sueño
Las últimas investigaciones se están centrando en los trastornos del sueño. Nueva data indica una alta correlación de los sueños vívidos, los trastornos de conducta durante el sueño REM con una disfunción del sistema de transporte de la dopamina en la Sustancia Nigra, el cual está asociado a un amplio rango de funciones cerebrales que incluyen trastornos motores y no motores. El 95% de los pacientes con EP tiene un trastorno de sueño, y un alto porcentaje de pacientes presentan síndrome de piernas inquietas previo al desarrollo de la enfermedad.
Factores ambientales
El papel del entorno y sus posibles toxinas en el desarrollo de la EP ha sido ampliamente estudiado. Los hallazgos han sido diversos. Determinadas sustancias químicas tóxicas, como pesticidas, pueden producir síntomas parkinsonianos. Factores físicos, como el traumatismo craneal, también se han relacionado con el riesgo de desarrollar EP en edades avanzadas.La idea general es que el desarrollo de la enfermedad se debe a la interacción de diferentes factores del entorno, todavía no conocidos con exactitud, en pacientes con susceptibilidad genética.
Diagnóstico
El diagnóstico de la EP sigue siendo clínico hasta el día de hoy, es decir, se realiza basado en la historia clínica, exploración física y neurológica del paciente, la presencia de determinados síntomas (previamente revisados), y la ausencia de otros. El neurólogo puede apoyarse también en pruebas complementarias, como análisis de laboratorio, para confirmar el diagnóstico. Esas pruebas pueden ser:
Pruebas de imagen cerebral: escáner cerebral (TAC) o la resonancia magnética (RMN). Estas pruebas no darán el diagnóstico de parkinson, pero ayudan a excluir otras enfermedades que pueden provocar síntomas parecidos al parkinson, como la hidrocefalia normotensiva, tumores o lesiones vasculares.
Pruebas de neuroimagen funcional: la tomografía por emisión de positrones (SPECT con determinados trazadores) puede ayudar a confirmar el diagnóstico de EP y diferenciarlo de otras entidades como el temblor esencial o el parkinsonismo inducido por fármacos, vascular o psicógeno. Pruebas neurofisiológicas: en ocasiones se puede recurrir a un estudio de electromiografía para determinar con exactitud el tipo de temblor.
Como ya se dijo, es importante distinguir la EP de otras enfermedades o síndromes que pueden tener síntomas parecidos, ya que la respuesta al tratamiento y la evolución pueden ser diferentes. Hablamos de parkinsonismos como la parálisis supranuclear progresiva, atrofia multisistémica o enfermedad por cuerpos de Lewy difusos. También hay otros parkinsonismos no degenerativos, como el parkinsonismo farmacológico y el parkinsonismo vascular. El diagnóstico de la EP será apoyado por la buena respuesta del paciente a la medicación antiparkinsoniana y por la evolución esperable del cuadro clínico a lo largo de los años. Por tanto, el diagnóstico realizado debe ser reevaluado periódicamente por el neurólogo.
Es conveniente que a los primeros síntomas o signos de parkinson se acuda al médico para realizar un diagnóstico adecuado e iniciar el tratamiento.
ENFERMEDAD DE PARKINSON EN ESTADIOS INICIALES
Síntomas
Como se vio con anterioridad, el diagnóstico de la EP es clínico. Cuando ya son observables las manifestaciones clínicas típicas de la enfermedad se ha tenido que producir una pérdida de dopamina en el cerebro por encima del 70%. Hasta llegar a ese nivel de pérdida de dopamina puede haber manifestaciones sutiles de la enfermedad, lo que se conoce como periodo promotor.Durante este periodo, la persona puede presentar síntomas depresivos, pérdida de olfato, estreñimiento o alteraciones del sueño consistentes en sueños muy vívidos (trastorno de conducta del sueño REM). También puede presentarse dolor, que muy frecuentemente afecta al hombro del lado de comienzo de la EP. Otros síntomas promotores son el aumento de la sudoración o cambios cutáneos como la dermatitis seborreica.
Los síntomas iniciales de la enfermedad pueden ser leves e instaurarse de forma muy gradual. Los familiares percibirán una pérdida de la expresividad facial del paciente, o que camina más lento de lo habitual, con

4 N° 23, Año 2014
pasos cortos y uno de los brazos sin balancear. El paciente puede notar que le cuesta más firmar un documento o que su letra se va haciendo más pequeña. También puede tener más dificultad para afeitarse o abrocharse los zapatos o botones de la ropa, así como para girarse en la cama o levantarse de ella o de una silla. El temblor suele comenzar en una extremidad superior y posteriormente extenderse a la extremidad inferior del mismo lado. Un porcentaje de pacientes presentan alteraciones cognitivas ligeras, como dificultad para concentrarse o planificar una tarea.
El comienzo asimétrico de la enfermedad es muy característico y se mantiene a lo largo de la evolución de la enfermedad, el lado de comienzo permanece más afectado.
TRATAMIENTO DE LA EP EN ESTADIOS INICIALES
Idealmente el tratamiento de la EP debería ser un tratamiento neuroprotector. Entendemos como neuroprotección la intervención que protege o rescata neuronas vulnerables y, por tanto, enlentece, frena o revierte la progresión de la enfermedad. En la actualidad, ningún fármaco antiparkinsoniano ha demostrado un efecto neuroprotector. No obstante, aunque no disponemos de un tratamiento curativo para la enfermedad, tenemos diferentes terapias eficaces para aliviar sus síntomas.
Existen diferentes grupos de fármacos antiparkinsonianos, según el mecanismo mediante el cual actúan en el sistema nervioso, para aumentar o sustituir la dopamina. La levodopa sigue siendo el fármaco más eficaz y patrón de referencia del tratamiento farmacológico.
Tratamiento
Basándonos en las recomendaciones de la Guía Oficial de Práctica Clínica en la Enfermedad de Parkinson de la Sociedad Española de Neurología (2009), destacamos ciertas premisas al iniciar el tratamiento de la EP:
No hay evidencia que justifique retrasar el inicio del tratamiento con fármacos dopaminérgicos. El inicio temprano del tratamiento en la enfermedad de Parkinson no está relacionado con una peor evolución de la enfermedad.No hay un fármaco de primera elección para el tratamiento inicial de la enfermedad de Parkinson. Dicha elección dependerá de las manifestaciones clínicas, del estilo de vida y de la preferencia del enfermo tras haber sido informado de los beneficios y riesgos a corto y largo plazo de los diversos fármacos.
El tratamiento de la EP es un tratamiento individualizado. Cada paciente puede tener necesidades diferentes y optar por unos fármacos determinados, ya que otros no serán tan adecuados para él según sus efectos adversos u otras patologías médicas que padezca. Al iniciar el tratamiento, si los síntomas son leves o moderados, suele utilizarse un solo fármaco, que puede ser un inhibidor
de la MAO-B (enzima que degrada la dopamina), o un agonista dopaminérgico. Agonistas dopaminérgicos como la Rotigotina en presentación en forma de parches son de gran utilidad
Si los síntomas son más severos o el diagnóstico de EP es dudoso se inicia el tratamiento con levodopa. Si el paciente es mayor de 70 años en el momento del diagnóstico, también se recomienda iniciar directamente el tratamiento con levodopa. La dosis de levodopa debe ser la más baja que permita una buena capacidad funcional con el fin de reducir el desarrollo de complicaciones motoras, como disquinesias.
La Amantadina, cuyos efectos son beneficiosos para disminuir los síntomas motores especialmente en las etapas iniciales, puede emplearse en el tratamiento de la EP inicial, pero no es un fármaco de primera elección.
Los anticolinérgicos pueden emplearse como tratamiento de inicio, pero típicamente en paciente jóvenes con temblor grave. No son fármacos de primera elección debido a su eficacia limitada y a la propensión a provocar efectos neuropsiquiátricos adversos. Para evitar los efectos adversos del tratamiento puede emplearse domperidona antes de cada una de las tomas, como náuseas y otros malestares digestivos.
CUIDADOS GENERALES Y TERAPIAS REHABILITADORAS
Recomendaciones generales
• Tener a mano, y siempre que se acuda al médico, un listado actualizado y de toda la medicación así como el horario de las tomas.
• Un pastillero con compartimentos para preparar las dosis de cada día puede facilitar el cumplimiento terapéutico.
• Es muy importante tomar la medicación siempre a la misma hora. Para evitar el olvido de alguna toma, se puede usar la alarma del teléfono móvil o del reloj. Si se tiene que ingresar al hospital, llevar la medicación antiparkinsoniana propia.
• No suspender nunca en forma brusca la medicación ya que podría tener complicaciones serias.
• Para mejorar la absorción de la levodopa conviene tomar la medicación con agua, entre 30 minutos y una hora antes de las comidas.
• En los viajes debe llevar dosis extras de la medicación.
Sueño
Una buena higiene del sueño es fundamental para el paciente parkinsoniano. Medidas que debemos tener en cuenta para ayudar a conseguir un buen descanso:
• Evitar estimulantes como el café, té o refrescos con cafeína por la tarde.
• Tratar de ir a la cama siempre a la misma hora, en una cama cómoda y una habitación con temperatura

5N° 23, Año 2014
adecuada.• Evitar siestas diurnas.• Realizar ejercicio físico regular puede ayudar a
conciliar mejor el sueño. Dieta
Los pacientes con EP pueden sufrir estreñimiento, enlentecimiento del vaciado gástrico, interacciones de la medicación con ciertos nutrientes y pérdida de peso. Una buena nutrición es importante para todos, y juega un papel fundamental en el parkinson.
Una dieta saludable ayuda a tener más energía, maximiza el efecto de la medicación y fomenta el bienestar general del paciente. La dieta mediterránea constituye el modelo de una dieta saludable. Sus principios generales son:
• Aumentar el consumo de verduras, frutas, legumbres y frutos secos.
• El pan y los alimentos procedentes de cereales (pasta, arroz, especialmente, sus productos integrales) deberían formar parte de la alimentación diaria.
• El aceite de oliva debe ser la fuente principal de grasa.• Reducir el consumo de sal y grasas saturadas (bollería,
embutido, fritos).• El pescado azul como aporte principal de proteínas y
consumo de carne roja con moderación.• Consumo bajo de alcohol.
El estreñimiento
Es un síntoma muy frecuente en la EP. Para prevenirlo es fundamental tomar una dieta rica en fibra y de líquido (agua, infusiones, zumos) de al menos 1,5 a 2 litros diarios (de otro modo, la fibra no será eficaz). El ejercicio físico también ayudará al tránsito intestinal del bolo fecal.
En fases avanzadas de la enfermedad, sobre todo pacientes que sufren fluctuaciones motoras pueden notar que las comidas ricas en proteínas (leche, carne, pescado, huevos) interfieren con la levodopa, haciendo que sea menos efectiva.
En estos casos se recomienda una dieta con restricción de proteínas o, preferiblemente, redistribución de las mismas: por ejemplo, tomar los alimentos con alto contenido proteico en la cena o al menos con un intervalo de 30 a 60 minutos entre la toma de la medicación y la comida.
Disfagia
Otro problema frecuente en fases avanzadas de la enfermedad es la disfagia o dificultad para tragar, lo que puede traer complicaciones como infecciones respiratorias por paso de comida a la vía respiratoria. Deberemos sospecharlo cuando el paciente tose con la comida, esta queda acumulada en la boca o presenta náuseas con frecuencia. En estos casos deberemos establecer estrategias para mejorar la deglución, educando al paciente en:
• Técnicas para mejorar la alimentación.• Recomendaciones para modificar la textura de la
comida y líquidos (uso de espesantes).• Ejercicios para fortalecer la musculatura oral y de la
garganta.• Educación en posturas seguras para comer, es decir,
mantener el cuerpo alineado.
TERAPIAS REHABILITADORAS EN LA EP
Además del tratamiento farmacológico, existen terapias rehabilitadoras dirigidas a aliviar los síntomas y mitigar las consecuencias derivadas de los mismos. Su éxito se basa en su aplicación precoz y mantenida a lo largo de la vida del paciente. El objetivo de este tipo de terapias es conseguir una mayor autonomía e independencia de la persona, con una adecuada realización de las actividades básicas de la vida diaria. En definitiva, mejorar la calidad de vida del afectado y sus familiares.
El ejercicio físico es uno de los pilares de una vida saludable y constituye una parte fundamental del tratamiento en la EP. Diferentes estudios han demostrado que el ejercicio aporta beneficios complementarios al tratamiento farmacológico.El ejercicio puede consistir en caminar, realizar ejercicios de estiramiento o nadar, entre otros. Es recomendable realizarlo a diario o al menos varias veces por semana, sin que llegue a ser extenuante para el paciente. Las principales terapias rehabilitadoras son: fisioterapia, logopedia, terapia ocupacional.
Fisioterapia
La fisioterapia puede ayudar a retrasar la progresión de los trastornos motores y permite mayor grado de autonomía para realizar actividades de la vida cotidiana. El ejercicio diario ayuda a mantener y mejorar la movilidad, la flexibilidad y el equilibrio, además de otros síntomas de la enfermedad como el estreñimiento o las alteraciones del sueño.
La reeducación de la marcha está dirigida a proporcionar pautas para mejorar el equilibrio y flexibilidad, evitar caídas, aportar estrategias para salir de los bloqueos de la marcha y facilitar la independencia funcional para las actividades diarias.El fisioterapeuta puede diseñar programas adecuados a las necesidades de cada paciente.
Logopedia
El objetivo de la logopedia es lograr una mejora de los componentes del habla y deglución alterados, así como de potenciar al máximo las habilidades conservadas y además repercute positivamente en la expresividad facial.
La logopedia suele ir dirigida a:
• Entrenamiento respiratorio.• Mejorar la movilidad de labios, lengua, paladar y

6 N° 23, Año 2014
maxilar para optimizar la articulación y deglución.• Potenciar la intensidad de la voz.• Mejorar la dicción y claridad en la articulación.• Mejorar la hipomanía mediante masajes faciales y
movilizaciones activas que disminuyan la rigidez y bradicinesia de la musculatura facial.
• Tratamiento y prevención de la disfagia para asegurar, en caso de que existan dificultades para tragar, una deglución segura y eficaz y evitar atragantamientos.
Terapia ocupacional
El objetivo de la terapia ocupacional es lograr que la persona con parkinson pueda mantener su nivel habitual de actividades básicas de la vida diaria, tales como el cuidado personal (vestirse, lavarse, comer, bañarse y asearse), u otras actividades diarias (tareas domésticas, compras, gestiones). El terapeuta ocupacional se encarga de identificar las dificultades que pueda presentar el paciente para el desempeño de dichas tareas y de fortalecer la relación del afectado con su ambiente laboral, social y de ocio.
• Conseguir que la persona afectada sea lo más independiente y autónoma posible, manteniendo o incluso mejorando su calidad de vida.
• Conseguir una correcta higiene y cuidado personal del paciente por sí mismo.
• Eliminar barreras arquitectónicas dentro del hogar y el entorno.
• Mejorar la comunicación funcional.• Mejorar o mantener las habilidades cognitivas
(atención, memoria, orientación).• Facilitar el disfrute de su tiempo libre y la planificación
de actividades de ocio.• Mantener del puesto de trabajo por el mayor tiempo
posible adaptando las actividades y funciones propias.
Estimulación cognitiva
La estimulación cognitiva o psicoestimulación en personas con enfermedades neurodegenerativas busca ralentizar el deterioro, potenciando principalmente aquellas habilidades cognitivas preservadas y mantenerlas durante el mayor tiempo posible. La intervención viene guiada por una evaluación y planificación metódica y exhaustiva por el terapeuta de rehabilitación cognitiva o neuropsicológica.
Las actividades y ejercicios deberán ser adecuados para el nivel cognitivo de la persona afectada y orientadas hacia aquellas habilidades que se busque potenciar en dicha persona en particular. Se trabajan áreas tales como la memoria, el cálculo, los procesos de pensamiento abstracto, la atención, las funciones ejecutivas, entre otros.
APOYO PSICOLÓGICO Y EMOCIONAL
En la mayoría de los casos, la ayuda psicológica es necesaria puesto que existen factores emocionales que difícilmente podrán resolverse si no son tratados de manera adecuada.
Algunos de los factores que pueden mejorar con el apoyo psicológico son: • Trastornos del ánimo, como la depresión o los
problemas de ansiedad, trastornos visuales y delirios.
• Psicosis, como alucinaciones. Suele darse aislamiento social.
• Alteraciones del sueño, dificultad en mantener el sueño, con episodios de sueño fragmentado y despertares precoces.
• Una gran mayoría de pacientes puede presentar síndrome de piernas inquietas y apneas obstructivas o central del sueño, por esto es importante el diagnóstico de estos problemas para corregirlos, además de lograr una buena higiene de sueño.
• Dificultad en el control de impulsos: trastornos sexuales, ludopatía u otros comportamientos compulsivos.
Mediante la intervención psicológica se ayuda al paciente a buscar recursos que faciliten su adaptación a los problemas que van surgiendo en la vida cotidiana, y se ofrecen herramientas para fortalecer su confianza y seguridad en sí mismo. Además se proporciona, tanto a él como a sus familiares, el apoyo necesario para afrontar de manera eficaz las emociones derivadas del diagnóstico de esta enfermedad y su posterior evolución a lo largo de los años.
Los objetivos específicos del apoyo emocional persiguen la aceptación de la enfermedad, la adaptación a los cambios, la mejora del estado anímico y el manejo de emociones.
Otras terapias
• Estimulación de las relaciones sociales y familiares. Mejora de la autoestima y el autocontrol.
• Actividades como el baile, musicoterapia, masaje corporal y facial, aromaterapia y risoterapia pueden ser beneficiosas en pacientes con EP.
• Diferentes estudios muestran que el Thai-Chi puede mejorar el equilibrio y reducir las caídas en pacientes con EP.
Recomendación final
El paciente con EP es un paciente con una enfermedad compleja con afectaciones y múltiples síntomas asociados que debe ser manejado en forma integral por un neurólogo que cuente con un equipo multidisciplinario de apoyo o en una Clínica de Enfermedad de Parkinson que disponga del apoyo del neurólogo, psiquiatra, neuropsicólogo, psicólogo, fisioterapeuta, nutricionista, geriatra, médico internista y de familia. Todos integrados bajo una historia única para poder armonizar mejor su manejo y su tratamiento médico■

7N° 23, Año 2014
Referencias
• Guía Oficial de Práctica Clínica en la Enfermedad de Parkinson de la Sociedad Española de Neurología. 2009.
• Ancoli-Israel S, 2014. Interactions between sleep disorders and Parkinson Disease. Neurology reviews. 2014.
• Mosquera I, Fibromialgia y Sueño. Jornada X aniversario del INNAP. 2007.
• Toda K, et al. Parkinson disease patient with fibromyalgia: a case report. RelatDisc 2007 jul; 13(5):312-4.
• Mosquera I, Grupo de trabajo de la Clínica de Movimientos Involuntarios y Enfermedad de Parkinson INNAP. “Asociación entre Fibromialgia y Parkinson en pacientes Venezolanos” presentado en el Congreso Nacional de Neurología en Venezuela, 2010.
Dr. Isaac Mosquera S.Clínica de Parkinson y Movimientos Involuntarios
Instituto de Neurología y Neurociencias Aplicadas INNAPwww.innap.net
Autor
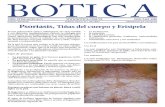
Se realizó el cuestionario de Impacto de la Fibromialgia (FIQ, Bennet, 2005).
CUESTIONARIO DE IMPACTO DE LA FIBROMIALGIA EN PACIENTES CON E. de PARKINSON
Grupo trabajo de Dolor Crónico y Fibromialgia
Dr. Isaac Mosquera 2010
PacIentes
0102030405060708090
100
FIQ en pacientes con E. Parkinson
Porcentaje
El 90% de los pacientes con Parkinson presentaron dolor y mas del 60% se sentían cansados, con ansiedad y problemas para realizar las
actividades de la vida diaria
CUESTIONARIO DE IMPACTO DE LA FIBROMIALGIA EN PACIENTES CON E. de PARKINSON

8 N° 23, Año 2014
La terapia interpersonal de la depresión en la esquizofrenia: una propuesta de tratamiento.
Resumen: Los pacientes con esquizofrenia pueden pre-sentar elevados niveles de sintomatología depresiva. La aparición no es propia de una etapa determinada de la enfermedad sino que está presente a lo largo de todas ellas, desde un primer episodio a estados crónicos. El someterse a un tratamiento por tiempo indefinido, las disputas familiares, la percepción de falta de autono-mía, etc. Son factores relacionados con la mayor pro-babilidad de presentar síntomas depresivos, siendo la mayor complicación el elevado riesgo de suicidio. La ayuda terapéutica puede ser de enorme utilidad, tanto para reducir la sintomatología como mejorar a la larga la adaptación del paciente y su pronóstico. La Terapia Interpersonal es una terapia de demostrada eficacia en la depresión. En el presente trabajo exponemos la adap-tación propuesta del modelo original para su aplicación en pacientes con esquizofrenia.
Palabras clave: Terapia interpersonal, esquizofrenia, de-presión, suicidio.
Introducción
Atendiendo a los datos ofrecidos por la Organización Mun-dial de la Salud ( OMS), la depresión afecta en el mundo a unos 121 millones de personas, observándose que una de cada cinco personas llegará a desarrollar un cuadro depre-sivo a lo largo de su vida, aumentando este número si se su-man factores como enfermedades médicas o situaciones de estrés(1). Además, se espera que para el año 2020, la discapa-cidad por depresión se convierta en la segunda causa más común tras las enfermedades cardiovasculares(2).
En cuanto a los datos de prevalencia esta es variable se-gún el país analizado. Por ejemplo, atendiendo a los datos ofrecidos por el Nacional Comorbidity Survey Replication americano se detectó que un 16,2% de las personas pre-sentaron un trastorno depresivo mayor en algún momento de su vida y que un 6,6% lo presentaron en los últimos 12 meses(3). Respecto a la población europea se estima una prevalencia anual del 6,1% en población adulta según las conclusiones del Libro Verde elaborado por la Comisión de las Comunidades Europeas(4).Además de su alta prevalencia otro de los aspectos más destacados de la depresión es su relación con la conduc-ta suicida(5). A juicio de la OMS, el suicidio constituye un serio problema de salud pública, que supone casi un millón de víctimas al año, además de unos costes econó-micos muy elevados. Los datos sobre población española indican que el número de suicidios consumados han ido en aumento, pasando de 1.652 en 1980 a 3.399 en 2005. La tasa de mortalidad por suicidio ese último año fue de 15,79/100.000 habitantes (6).
Finalmente comentar el coste económico que supone ac-tualmente la depresión, con importante pérdidas de días de trabajo (11 días en un periodo de 6 meses) muy supe-rior a los individuos que no presentan ésta patología(7).
La depresión en la esquizofrenia
Los pacientes con esquizofrenia suelen referir con fre-cuencia sintomatología de carácter depresivo llegando en algunos estudios a niveles de incidencia muy elevada. La aparición no es propia de una etapa determinada de la enfermedad sino que está presente a lo largo de todas las etapas, desde un primer episodio a estados crónicos. Algunos autores(8) señalan cifras que alcanzan el 67% de las muestras estudiadas.
La frecuencia de depresión en pacientes esquizofrénicos es tan relevante incluso se ha llevado a considerar en las cla-sificaciones actuales(9, 10) diagnósticos como el de depresión post-esquizofrénica para hacer referencia a la presencia de sintomatología depresiva tras un episodio psicótico. Esta alta prevalencia nos hace tener en cuenta la presencia de síntomas como pesimismo, disminución de la concentra-ción o la pérdida de placer, con gran detenimiento a la hora de considerar el diagnóstico diferencial adecuado, al ser síntomas que pueden llevar a confusión cuando estamos ante un paciente con esquizofrenia. Consideramos, por otro lado, que la importancia de un adecuado examen médico para descartar determinadas patologías (anemia, hipotiroidismo, neoplasias, etc.) o el uso de medicaciones (neurolépticos, antihipertensivos, betabloqueantes, etc.) que pueden producir síntomas similares a una depresión. Otro elemento a tener en cuenta es el consumo de sus-tancias adictivas por lo que su estudio nos puede ayudar a evitar el diagnóstico erróneo.
Sin embargo, la mayor complicación a la que debemos hacer frente es el elevado riesgo de suicidio(8) que presen-tan los pacientes esquizofrénicos que refieren sintomato-logía depresiva durante su evolución, en especial, cuando se unen elevados niveles de aislamiento social y desespe-ranza. Si a lo anterior se le une dificultades económicas o fragmentación social o familiar el riesgo se multipli-ca(11). Completando el perfil señalado el ser joven, sexo masculino, estar soltero, el intento previo de suicidio, la presencia de cierta conciencia de enfermedad y alta re-ciente del hospital son elementos a tener muy presente a la hora de valorar el riesgo autolítico(12). Otros autores han observado que los esquizofrénicos, que presentan un buen funcionamiento pre mórbido y que tras una recaída mejoran adquiriendo cierta conciencia de enfermedad pueden “darse cuenta” de los efectos destructivos que la enfermedad supone en sus vidas y ver el suicidio como una alternativa razonable ante el temor a un nuevo ingre-so y a la imagen negativa que tienen ante el futuro que les puede esperar(13).

9N° 23, Año 2014
Todo lo anterior se encuentra relacionado, en gran medi-da, con el hecho de tener que hacer frente a una serie de cambios en su vida difíciles de aceptar.
Supone el abandono de los proyectos vitales definidos hasta ese momento asumiendo, siendo jóvenes, que va a necesitar un tratamiento durante largos periodos sino durante toda la vida, afrontar los posibles reingresos, la dificultad o imposibilidad de trabajar y cambios en su es-tilo de vida que se desmarcan de lo habitual en su red social o familiar.
Esto supone periodos de crisis y consecuentes procesos de adaptación a las nuevas situaciones o etapas de la enfermedad.
Tras la comentado, consideramos que la elección de un abordaje psicoterapéutico adecuado ante ésta problemá-tica es de extraordinaria importante. Un abordaje que incida en los sentimientos de desesperanza, que ayude a los afectados a adaptarse a la nueva situación, que puede suponer importantes cambios en los roles desempeña-dos hasta ese momento, con limitaciones iniciales en su calidad de vida, en sus relaciones sociales, familiares, de pareja. Que el paciente elabore adecuadamente esos cam-bios vitales que sufre puede ser de extrema importancia de cara a una adecuada evolución de la propia enferme-dad, en especial, en los primeros episodios. Entre las psi-coterapias indicadas específicamente para la depresión consideramos que la Terapia Interpersonal cumple las características mencionadas.
Terapia interpersonal de la depresión
En las últimas décadas se han desarrollado diversas psico-terapias de gran eficacia y efectividad para los trastornos afectivos como es el caso de la Terapia Cognitivo-Con-ductual(14,15,16) y la Terapia Interpersonal. Esta última tera-pia, ha ido desarrollándose durante los últimos cuarenta años y aplicándose en distintos formatos y contextos, no solo para los trastornos depresivos sino a otros trastor-nos psicopatológicos(17) como trastornos bipolares, tras-tornos de ansiedad o trastornos de la alimentación entre otros. Ha sufrido adaptaciones para su uso en atención primaria, para el tratamiento de parejas y a intervencio-nes grupales(17). Ha mostrado su eficacia en comparación a la Terapia Cognitivo-Conductual o la medicación anti-depresiva en diferentes y rigurosos estudios, incluso en depresión severa(14, 16).
La Terapia Interpersonal (TIP, en adelante) es una terapia específica y breve para los cuadros depresivos(18). Se des-taca por su trabajo sobre los problemas interpersonales que presentan los pacientes y su relación con el malestar afectivo actual. La TIP intenta aliviar los síntomas de los pacientes mediante el desarrollo de estrategias más ade-cuadas de resolución de las situaciones conflictivas que están viviendo en el presente.
La TIP se desarrolla en tres fases: A) la inicial o diagnóstica, B) la intermedia o focalizada y C) la final o de terminación. El tratamiento estándar suele cubrir de 12 a 20 sesiones.
A) El objetivo de ésta fase es aliviar los síntomas, dar áni-mo y esperanzas al paciente. Es una etapa psicoeducativa que supone explicar sus síntomas, diagnóstico, pronós-tico y el tratamiento que se le va a ofrecer. Un elemento común en esta parte de la terapia es el de otorgarle el rol de enfermo. De éste modo se le permite, durante un breve periodo el eliminar ciertas obligaciones que vive como estresantes, se aprovecha para establecer una me-jor relación terapéutica pero con el objetivo de irse res-ponsabilizando en su tratamiento de forma paulatina. Se le debe de transmitir que es solo un “alto en el camino” para recuperarse y tomar un nuevo impulso.
Lo central en ésta fase es delimitar las áreas interperso-nales conflictivas para trabajar sobre ellas, se exploran los cambios en sus relaciones personales, familiares o de vida que puedan ser de relevancia respecto al cua-dro depresivo actual. Las áreas de trabajo se pueden agrupar en: duelo (reacción anormal por la intensidad o duración), disputas interpersonales de rol (por ejem-plo, conflictos con familiares, amigos o parejas), transi-ciones de rol (el diagnóstico de la esquizofrenia, el alta tras un ingreso, la pérdida del trabajo, etc.) y déficits interpersonales (carencias de habilidades sociales). Por supuesto a mayor duración de la terapia mayor posibi-lidad de trabajar distintas áreas conflictivas.
B) En la segunda etapa, se centran en la búsqueda de estrategias o planes alternativos de comportamiento que puedan suponer un mayor beneficio para la reso-lución de su estado afectivo. En este periodo y debido al alivio que han podido presentar tras las primeras se-siones de terapia se le retira el rol de enfermo para que vaya asumiendo una mayor responsabilidad en todo el proceso terapéutico.
C) La fase final implica que el paciente debe de irse pre-parando para la finalización de la terapia suponiendo en algunos casos el desarrollo de sentimientos de te-mor, dependencia o incluso un pasajero empeoramien-to. El paciente y terapeuta dedican parte del tiempo a resumir lo que ha supuesto el proceso el proceso tera-péutico, así como lo aprendido. El terapeuta anima al pacientes a poner en práctica lo conseguido permitien-do consolidad la mejoría obtenida con el tratamiento. El objetivo es la prevención de posibles reagudizacio-nes o recaídas.
Finalmente comentar que la TIP enfatiza que lo decisivo es lo que se persigue con la terapia, una mayor capacidad de afrontamiento, y no tanto las técnicas, las cuales se eligen y se usan de forma puntual, según los objetivos que nos he-mos planteando pudiéndose usar técnicas proveniente de diversas orientaciones teóricas siempre que no suponga una alteración de los objetivos previstos. El manual disponible es muy orientador, ofreciendo pautas concretas de actuación ante distintas problemáticas, lo que permite que un psico-terapeuta experto en otros enfoques pueda llegar a dominar la TIP sin excesivas dificultades. Finalmente, comentar que el terapeuta asume un papel de aliado, es activo, transmite en todo momento esperanzas de mejoría realista y muestra empatía ante lo expresado por el paciente.

10 N° 23, Año 2014
TIP y esquizofrenia
Se destacan, como ya se ha comentado, cuatro focos te-rapéuticos principales que en el caso que nos ocupa son muy relevantes:
• Las disputas interpersonales: Es conocido por to-dos los profesionales, los altos niveles de emoción expresada que pueden acrecentar la probabilidad de recaídas y mala evolución de la enfermedad(19).
• La falta de habilidades sociales: La frecuente sinto-matología de tipo negativo produce un aislamien-to social cada vez mayor con pérdida de sus lazos sociales y una perdida creciente de sus habilidades sociales (carencia de habilidades sociales).
• La transición de rol: La evolución de la propia en-fermedad, deteriorante en muchos casos, y la toma de consciencia de ella por el propio paciente al de-sarrollo de cuadros depresivos a verse obligado a admitir la perdida de una imagen propia deseada y que no volverá.
• Duelo patológico: La gran mayoría de los pacien-tes afectados de esquizofrenia conviven con sus padres. La pérdida de ellos, siendo su principal vínculo social, supone un periodo de alto riesgo de cara al padecimiento de cuadros depresivos y riesgo autolítico.
Son escasas las aplicaciones de enfoques psicoterapéuti-cos para el tratamiento de la depresión en el contexto de la esquizofrenia, entre ellos podemos destacar el artículo de Lacaz, Bressan y Mello, (20) con resultados positivos en tres pacientes. Éstos autores han planteado ciertas modi-ficaciones respecto al modelo original, como la existencia de un 5º foco: la percepción de pérdida del self saludable. Se englobaría aquí lo comentado en cuanto a la viven-cia de una dolencia crónica, con pérdida de autonomía, necesidad de medicación de por vida, así como las limi-taciones a nivel social, afectivo o laboral consecuentes. Consideramos de interés ésta puntualización y que pue-de englobar conceptualmente lo expresado hasta ahora sobre las adaptaciones a las que se ven obligados los pa-cientes. Sin embargo, podemos considerar que hablamos de un tipo de transición de rol, siendo las estrategias y objetivos semejantes en ambos casos.
En general consideramos que el formato original (18) pue-de se aplicado con escasas modificaciones a la sintomato-logía depresiva en la esquizofrenia.
Entre las modificaciones útiles que se pueden realizar consideramos las siguientes:
• En algunos casos sesiones más breves (30 minutos) debido a los déficits cognitivos que suelen presentar.
• Sesiones más frecuentes, por ejemplo tres semana-les, durante las primeras semanas, en especial, en casos más graves.
• Mostrarse disponible para atender al paciente fuera de las citas previstas.
• En algunos casos la primera etapa de exploración del caso, en especial, debido a las dificultades para la vinculación de su estado de ánimo con los fac-tores relacionales puede precisar que se prolongue más en el tiempo.
• En ocasiones la asunción de un papel más activo por parte del terapeuta puede ser deseable debido a los déficits cognitivos, en especial a la búsqueda de alter-nativas durante la segunda fase del tratamiento.
• El papel atribuido al terapeuta de aliado del pacien-te, transmisor de esperanza y empático es conside-rado de especial relevancia a la hora de intervenir en éstos casos, en especial en las primeras etapas de la terapia, pudiendo ser en algunos casos el princi-pal motor para el cambio.
El uso de técnicas provenientes del enfoque cognitivo- conductual, en especial, la programación de actividades gratificantes de forma paulatina (21), pueden ser especial-mente útiles durante las primeras etapas y en los casos más graves.
Conclusión
La presencia de depresión y de riesgo de suicidio es algo a tener siempre presente a la hora de evaluar e interve-nir con pacientes que sufren esquizofrenia(22, 23). La ayuda terapéutica adecuada puede ser de enorme utilidad, no solo para impedir o tratar cuadros depresivos de distin-ta intensidad, sino mejorar a la larga la adaptación del paciente y su pronóstico al potenciar la capacidad del afectado para aceptar los cambios sufridos, reducir la conflictividad con sus allegados, mejorar sus habilidades sociales, aumentando la probabilidad de incrementar su red social y las habilidades para la búsqueda de empleo y poder recuperar proyectos vitales abandonados, a pesar de sufrir ciertas limitaciones impuestas por la enferme-dad, y en muchos casos impuestas por el estigma social y personal ante la enfermedad. En conclusión, el posible uso de terapias como la psicoterapia interpersonal, aquí descrita, a lo largo de la enfermedad debería estar siem-pre disponible dentro del plan terapéutico debido a la po-tencial utilidad que nos puede ofrecer■
Bibliografía
1. World Health Organization 2007. Citado 1 octubre 2007. Depression. Internet Geneva. Disponible en: http://www.who.int/mental_health/ management/ depression/definition/en/
2. Murray CJ, Lopez AD. Alternative projections of mor-tality and disability by cause 1990- 2020: Global Bur-den of Disease Study. Lancet 1997; 349(9064):1498-504.
3. Kessler RC, Berglund P, Demler O, Jin R, Koretz

11N° 23, Año 2014
D, Merikangas KR, et al. The epidemiology of ma-jor depressive disorder: results from the National Comorbidity Survey Replication (NCS-R). 2003; 289(23):3095-105.
4. Comisión de las Comunidades Europeas. Libro Verde. Mejorar la salud mental de la población. Ha-cia una estrategia de la Unión Europea en materia de salud mental. 2005. p. 484-final.
5. Bernal M, Haro JM, Bernert S, Brugha T, de Graaf R, Bruffaerts R, et al. Risk factors for suicidality in Eu-rope: results from the ESEMED study. J Affect Disord 2007; 101(1-3):27-34.
6. Instituto Nacional de Estadística. Defunciones según la causa de muerte. Internet. Instituto Nacional de Estadística. 2007. Citado 1 octubre 2007; Disponible en: http:// www.ine.es
7. Lepine JP, Gastpar M, Mendlewicz J, Tylee A. Depres-sion in the community: the first pan- European study DEPRES (Depression Research in European Society). Int Clin Psychopharmacol 1997;12(1):19-29.
8. Meltzer HY, Baldessarini RJ. Reducing the risk for suicide in schizophrenia and affective disorders. J Clin Psychiatry 2003; 64(9): 1122-9.
9. DSM IV. Manual Diagnóstico y Estadístico de los Tras-tornos Mentales. Barcelona: Toray- Masson; 1997.
10. CIE 10. Trastornos mentales y del comportamiento. Meditor, Madrid, 1994.
11. Evans JD, Bond GR, Meyer PS, Kim HW, Lysacker PH, Gibson PJ, Tunis S. Cognitive and clinical pre-dictors of success in vocational rehabilitation in schizophrenia. Schizophrenia Reseach 2004; 70(2-3): 331-42.
12. Kaplan, H. Sadock, B. Sinopsis de Psiquiatría España. Editorial Médica Panamericana; 1999.
13. Bernard P. y Trouvé S. Semiología psiquiátrica. Bar-celona, Editorial Toray-Masson; 1978.
14. Elkin, I.; Shea, M.T., Watkins, J.T. Imber, S.S., Sotsky-,S.M., Collins, J.F., J. et al. Treatment of Depression Collaborative Reseach Program. General Effective-ness of treatments. N.I.M.H., 1989, 46, pp. 973-982.
15. Thase ME, Greenhouse JB, Frank E, Reynolds CF, Pilkonis PA, Hurley K, et al. Treatment of major depression with psychotherapy or psychotherapy- pharmacotherapy combinations, Archive of General Psychiatry, 1997, 54, pp.1009-1015.
16. NICE. Depression: management of depression in pri-mary and secondary care: National Clinical Practice Guideline, number 23, 2004.
17. Schramm, E. Psicoterapia Interpersonal. Barcelona: Masson, 1998.
18. Klerman GL, Weissman MM, Rounsaville BJ, Chev-ron ES. Interpersonal Psychotherapy of Depression. New York: Basic Books, 1984
19. Vizcarro, C., Arévalo Ferrera, J. Introducción al con-cepto, evaluación e implicaciones pronósticas y ter-apéuticas. Estudios de psicología. 1987. Nº 27-28, 89-109.
20. Lacaz, F.S.; Bressan, R.A. y Mello, M.F. A psicotera-pia interpessoal na depressão em pacientes com es-quizofrenia: proposta de um modelo terapêutico a partir de três casos clínicos. Revista do Psiquiatria do Rio Grande do Sul [online]. 2005, vol.27, n.3, 252-261.
21. Lewinsohn, P.M., Sullivan, J.M., y Grosscup, S.J. Changing reinforcing events: An approach to the treatment of depression. Psychotherapy: Theory, 1980, 47, pp.322-334.
22. Becker RE, Singh MM, Meisler N: Clinical signifi-cance, evaluation, and management of secondary de-pression in schizophrenia. J Clinical Psychiatry, 1985, 46(11 Pt 2):26-32.
23. Hirsch SR: The causality of depression in schizophre-nia. British J Psychiatry, 1983, 142:624-5.
Rafael Romero GameroSilvia Poves OñateNicolás Vucínovich
Norte de salud mental, 2012, vol. X, nº 44Se publica con autorización de su director
Dr. Iñaki [email protected]
Autores
Directora: Lic. Eva [email protected] Depósito legal:
pp200702DC3285
Av. Andrés Bello con Av. Buenos AiresEdificio Kontiki PH, Los Caobos, Caracas, Venezuela 1050Teléfono: 0212- 833 3770 [email protected] anteriores en: www.botica.com.ve
Representante para Argentina:[email protected] 156211573 La Plata

12 N° 23, Año 2014
La osteoartrosis es una de las afecciones articula-res más frecuentes y discapacitantes en la población ge-riátrica; muchos de los principios de tratamiento de esta entidad son generalizables al manejo de otros problemas articulares del anciano.
El padecimiento de cualquier problema múscu-lo-esquelético crónico lleva consigo cambios en el estilo de vida del individuo; la edad de comienzo del mismo es un factor importante para el ajuste de la disminución de la función normal.
En los ancianos, la discapacidad producida por el dolor y la disminución de la movilidad, incrementa la sensa-ción de dependencia y los sentimientos de frustración. En muchos casos la pérdida de la seguridad económica, la independencia, la movilidad, la funcionalidad y las metas, afectan no sólo al paciente, sino también a sus familiares y amigos pues, se crea un círculo vicioso don-de a mayor depresión o ansiedad, mayor dolor y donde éstos aumentan, la sensación dolorosa lo cual, frecuen-temente ocasiona alteraciones importantes en las rela-ciones familiares.(4)
Farmacoterapia:
Muchas de las drogas que alivian los síntomas de la osteoartrosis (O.A.) pueden causar consecuencias dele-tereas para cualquier paciente y muy especialmente para los ancianos, en quienes los efectos colaterales, la toxi-cidad o la interacción de estos medicamentos con otras drogas pueden ser importantes(4). Es por ello que la far-macoterapia en los pacientes con O.A. continúa siendo un desafío; la primera decisión a tomar es quien la necesita realmente para luego considerar que tan agresiva debe ser ésta. En todo caso vale la pena destacar que la misma debe ser siempre individualizada, tomando en consideración el padecimiento de otras patologías, el estado funcional del paciente y su visión sobre el tratamiento.
Para un gran número de enfermos la explicación del proceso (haciéndoles entender que no se trata de una artritis reumatoide y expresándoles algunas ideas sobre el proceso lento de la enfermedad) más el uso de analgési-cos simples, es suficiente.
En quienes el dolor y la discapacidad interfieren con su estilo de vida, es necesario sumar a las indicaciones anteriores, recomendaciones sobre los hábitos dietéticos para prevenir o reducir la obesidad, aplicaciones locales de calor o frío, uso de férulas de reposo, provisión de ayudas para la marcha, así como entrenamiento en las normas de protección articular y conservación de energía.
Aquellos individuos con sintomatología más se-vera ameritan infiltraciones locales con esteroides y/o
uso antiinflamatorios no esteroideos (AINEs). En ambos casos, el enfermo puede obtener alivio importante de su sintomatología, pero si esto se cumple como una medida terapéutica aislada, permite que el paciente abuse de sus articulaciones sometiéndolas a sobreuso para el cual no están preparadas y agravando considerablemente el pro-ceso de destrucción articular.
Específicamente con el uso de AINEs es necesa-rio tener presente que pueden producir efectos secunda-rios a nivel gastrointestinal, renal y del sistema nervioso central exacerbando alteraciones pre-existentes especial-mente importantes en el paciente anciano.(4)
Por otra parte, estudios recientes señalan que los AINEs pueden suprimir significativamente, tanto in vivo como in vitro, la síntesis de proteoglicanos en el cartí-lago con cambios degenerativos lo cual, pueden agravar la disminución de estas moléculas producidas por la en-fermedad (13) (14). De manera pues, que la alta frecuencia de efectos secundarios que presentan los ancianos con el uso de estas drogas nos hacen restringir la prescripción de las mismas en los pacientes con O.A.(13)
Todo lo anterior viene a confirmar la importancia de la incorporación de los Servicios de Fisiatría en el manejo de los pacientes con enfermedad degenerativa articular pues, pueden ofrecer recursos válidos y alternativas terapéuticas inocuas para el tratamiento de este tipo de enfermedades, mejorando el estilo de vida del paciente y disminuyendo la severidad de las consecuencias de la enfermedad.(1) (2) (5)
La intervención temprana del equipo de rehabili-tación ayuda al paciente a mantener una vida normal, sin limitaciones, durante un tiempo prolongado.(4) En este sentido el tratamiento fisiátrico tiene como objetivos.1. Aliviar el dolor2. Mejorar o mantener arcos de movilidad articular.3. Incrementa la fuerza muscular y la resistencia parti-cular.4. Mejorar capacidad funcional en las actividades de la vida cotidiana.5. Educar al paciente respecto a su enfermedad y en nor-mas de protección articular y conservación de la energía (1) (2) (3).
Agentes Físicos:
El calor local superficial es uno de los agentes fí-sicos más utilizados en la O.A. ya que provee alivio del dolor y facilita la relajación muscular periarticular me-diante la disminución de la actividad de las fibras y de la sensibilidad del huso muscular al estiramiento, así como a través de otros mecanismos reflejos en los que se invo-lucran receptores dérmicos a la temperatura. (7) (8). Ade-más el calor terapéutico ejerce un efecto único sobre el tejido colágeno haciéndolo más distensible y facilitando la realización posterior de los ejercicios.(7) (9)
Problemas Articulares en la VejezEnfermedad Degenerativa Articular. Cómo Prevenir Lesiones Mayores

13N° 23, Año 2014
Ejercicios Terapéuticos:
Es bien sabido que las masas musculares funcio-nan como amortiguadores de choque y estabilizadores articulares. Aunque en la O.A. no existe afectación pri-maria del músculo, es bastante frecuente la observación clínica de atrofia por desuso como consecuencia del do-lor o la inmovilización prolongada.
En estos casos el fortalecimiento de estas estruc-turas mejora el mecanismo natural del organismo para prevenir futuras tracciones o estiramiento articulares.(3)
Cuando existe daño del cartílago articular y al-teraciones de la superficie articular los movimientos de la misma pueden agravar la lesión y es por ello que para el fortalecimiento muscular de los pacientes con O.A. se prefiere la realización de ejercicios isométricos, los cuales permiten contraer los agonistas y la relajación de los an-tagonistas, facilitando así la movilidad.(7) (10) (11)
Para mejorar los arcos de movimiento articular se utilizan ejercicios activos asistidos, (10) (11) siempre tenien-do la precaución de no excederse en la indicación de los mismos ya que esto produce mayor trauma articular. (3)
En los últimos años han ganado popularidad los ejercicios aeróbicos acuáticos o tipo caminata con los cuales se puede ayudar al paciente a mejorar su capaci-dad aeróbica y disminuir su ansiedad o depresión, estos programas deben cumplirse siempre bajo la supervisión de un instructor que indique la forma adecuada de reali-zarlos sin agravar los síntomas.(10)
Actividades de la Vida Diaria:
La enfermedad degenerativa articular compro-mete fundamentalmente las articulaciones que soporten por(1) (2)(5)(6) de allí la importancia que tiene, para el manejo de aquellos pacientes que así lo ameritan, la indicación de ayudas para la marcha(1)(2)(3)(5)(6) con lo cual se logra una deambulación más segura e independiente y sobre todo se reduce el peso soportado por la articulación afecta.(12)
En algunos pacientes es necesario realizar una evaluación cuidadosa de su capacidad para realizar el resto de las A.V.D. (alimentación, aseo, vestido y trasla-do) entrenándolos en formas alternativas para la realiza-ción de aquellas en las que puedan tener dificultad y en los casos extremos, diseñándoles las adaptaciones nece-sarias para facilitar la ejecución de las mismas.(1) (2) (3)
Es importante también educar al paciente sobre su enfermedad entrenándolo adecuadamente en lo refe-rente a mecanismos de protección articular y conserva-ción de la energía.(1) (3) (5) (6) Debe hacerse especial énfasis en la importancia de mantener posturas correctas, uso de calzado adecuado, evitar sobrepeso y posiciones defor-mantes, utilización de equipos que facilitan la ejecución de actividades y respeto por el dolor. Con la reducción del dolor, la eliminación del sobreuso articular, el aumento de la fuerza y resistencia muscular y el entrenamiento
en simplificación de tareas y conservación de energía, la independencia funcional en los pacientes con O.A. puede ser mejorada o mantenida. Cuando esta indepen-dencia funcional es maximizada en todas las áreas, la preocupación por la persona con enfermedad articular es minimizado, así como también la dependencia de fa-miliares y amigos, y de esta forma ayudamos a nuestros ancianos a vivir una vida más grata y feliz■
Bibliografía
1. Zwesey, Robert: Arthritis: Rational Therapy and Reha-bilitation. Samders Company. Philadelphia. 1978.
2. Eherlich, George: Rehabilitation Management of Reu-matic Conditions. Williams and Wilkisn, Baltimore. 1986.
3. Hyde Sylvia: Physiotherapy in Reumatology Blakwell Scientific Publications. Oxford. 1980.
4. Lewis, Robert and Applin, Judith: Degenerative Joiont Disease. Physical Medicine and Rehabilitation State of the Art Reviews, Vol. 4. feb. 90. Philadelphia.
5. Goodgold, Joseph: Rehabilitation Medicine. The C.v. Mosby Company. St Louis 1988.
6. Kottke, Frederic; Stillwell, Keith; Lchmanns, Justus: Me-dicina Fis y Rehabilitation. Editional Medicine Paname-rican. Buenos Aires 1981.
7. Abbo Samuel: Agentes físicos y ejercicios terapéuticos en el tratamiento de enfermedades reumáticas. En Tex-to Básico de Reumatología Clínica. Salvat Editores.
8. Lehmann, J.; Stonebridge, J and col: Heat and cold in the treatment of Arthritis en Linch, E: Arthritis and Physi-cal Medicine, 315 - 378. Elizabeth Linch Publications. Connecticut 1969.
9. Lehman’s; Stone Bridg, Sand col. Temperature in human thighs after hot pack treatment followed by ultrasound. Arch Med Phys and Reh&abil. 59, 472-475. 1978.
10. Semble, E; Loeser, R; Wise, C: therapeutic Exercise for Rheumatoid Arthritis and Osteoarthritis. Sens. Arthri-tis and Reum. Vol 20. No. 1 1990.
11. Lym, G: Excercise and Arthritis: Bulletin on the Rheu-matic Disease. Vol. 39 No. 6.1990.
12. Manual de ostesis del miembro inferior. Facultad Proté-sica y Ostésica. Escuela de Medicina de la Universidad de Nueva York. 1988.
13. Beandt, K: Nonstezoidal antiinflammatory drugs and articular cartilage J. Reumatol. May. No. 14, 1987.
14. Brandt, R; Slowman, K: Nonsteroidal antiinflammatory drugs in treatment of O.A. Clin. Orthop. Oec. 1986.
15. Bjelle, A: NSAID and cartilage metabolism. Scand- Journal - Rheumatol. Suppl; 1988.
Dra. Berenice Espejo BellosoRevista Archivos de Reumatología VOL 2 N° 2 /1991
Se publica con autorización de la Sociedad Venezolana de Reumatología
Autoras

14 N° 23, Año 2014
El Instituto Oftalmológico Gómez-Ulla comprobará el papel de los genes en la respuesta a un nuevo fármaco contra la
degeneración macular asociada a la edadEl Instituto Oftalmológico Gómez‐Ulla, referente en en-fermedades de la retina, es uno de los centros pioneros en España que participan en el estudio Bioimage. Un ensayo clínico activado a nivel nacional para evaluar las varian-tes genéticas que pueden influir en la eficacia del nuevo fármaco aprobado recientemente en nuestro país (afli-bercept) para tratar la Degeneración Macular Asociado a la Edad (DMAE). Y lo hace a través de cuatro de sus miembros: el Prof. Francisco Gómez‐Ulla, director mé-dico del Instituto, y de los doctores Maximino Abraldes, Maribel Fernández y Fernando López, todos ellos inte-grantes del departamento de retina y uveítis de la clínica.
¿Cómo se manifiesta?
La DMAE, enfermedad degenerativa que causa la pér-dida de la visión central, es la principal causa de ceguera en personas mayores de 55 años, afectando a 700.000 personas en toda España. Su prevalencia aumenta con la edad y el envejecimiento de la población, haciendo que cada año, cerca de 20.000 personas mayores desa-rrollen esta patología.
Los principales síntomas de esta enfermedad son, entre otros: ver una mancha oscura en el centro de la visión, pérdida de agudeza visual, ver curvadas las líneas rectas, la ausencia de algunas letras y palabras durante la lectura y la imposibilidad de ver correctamente los detalles de los objetos pequeños como por ejemplo las teclas de un teléfono móvil. Las personas que padecen esta afección en sus etapas más avanzadas sufren un deterioro muy im-portante de su calidad de vida lo que influye directamen-te en su independencia.
Identificando variantes genéticas
“El objetivo de este ensayo clínico es identificar las va-riantes genéticas de una de las proteínas que hace crecer nuevos vasos que producen hemorragias y líquido debajo de la retina, provocando la pérdida definitiva de la visión central si no se trata a tiempo. Variantes que pueden ser-vir como biomarcadores de respuesta al tratamiento con aflibercept”, afirma el Prof. Francisco Gómez‐Ulla, di-rector médico del Instituto Oftalmológico Gómez‐Ulla, presidente de la Fundación Retinaplus+ y ex-presidente y consejero de la Sociedad Española de Retina y Vítreo.
La DMAE puede presentarse de dos formas: seca o hú-meda, siendo esta última la más grave.
De ahí que la muestra del estudio esté formada por un to-tal de 194 pacientes que presentan DMAE húmeda, que serán tratados con aflibercept cada 8 semanas durante un año, tras suministrarles durante tres meses una dosis de carga mensual.
Tratamientos individualizados para mejorar su efica-cia terapéutica
Actualmente se comienzan a conocer polimorfismos en determinados genes que se relacionan con el desarrollo de la DMAE y que influyen en el resultado de los pacien-tes al tratamiento.
Esto permitiría saber qué pacientes van a responder sa-tisfactoriamente al tratamiento antes, incluso, de la in-yección del fármaco. Conclusiones de gran significación clínica al permitir adaptar el tratamiento a la respuesta de cada paciente mejorando así su eficacia terapéutica.
En la actualidad tan sólo existen en el mundo dos fárma-cos aprobados y con eficacia demostrada en ensayos clí-nicos en DMAE húmeda: ramibizumab, aprobado desde hace 7 años, y el recientemente comercializado afliber-cept. La ventaja de este último frente al primero es que se inyecta cada dos meses en lugar de cada mes mantenien-do la misma eficacia clínica, lo que reduce el número de visitas al oftalmólogo y el número de inyecciones.
Amplia experiencia investigadora
El Instituto Oftalmológico Gómez‐Ulla participó tam-bién previamente en el ensayo mundial que estudió la eficacia de la molécula que llevó al registro y posterior comercialización a nivel mundial de aflibercept, bajo el nombre de Eylea.
Tanto el estudio Bioimage como su predecesor son un ejemplo manifiesto de la importancia que tiene para esta clínica la investigación para poder atender a sus pacien-tes aplicando los últimos avances en el diagnóstico y tra-tamiento de las enfermedades oculares.
El Instituto Oftalmológico Gómez‐Ulla ha participado en más de 60 ensayos clínicos nacionales e internaciona-les y proyectos de investigación contribuyendo al regis-tro de nuevos fármacos y a los resultados terapéuticos de nuevas indicaciones de las enfermedades oculares■
Información
Laura EnríquezInstituto Oftalmológico Gómez-Ulla

15N° 23, Año 2014
Cumplir 100 o 120 años de vida será un hecho común en un futuro próximo. Los avances de la ciencia permiten hoy vivir más e incluso prometen desarrollar tecnología genética para prevenir las enfermedades.Los productos farmacéuticos de última generación, los antibióticos, la mejor calidad de la nutrición y los avan-ces en las medidas de salud pública permiten que un in-dividuo occidental, en condiciones de salud normales, tenga hoy la expectativa de vivir casi 80 años, en relación a los 40 o 50 que podía alcanzar a principios del siglo XX.
Este hecho es uno de los temas que más preocupan a los científicos del mundo entero, porque vivir muchos años sin calidad de vida puede convertirse en una tortura. La forma en que se envejece está determinada por causas ge-néticas, ambientales y de la historia de cada organismo, pero los seres humanos pueden actuar sobre su propio envejecimiento, protegiéndose de los factores de riesgo y adquiriendo hábitos desde la niñez.
Acerca de este tema, nos habla el doctor Jay Van Gerpen, neurólogo, investigador y profesor asistente de neurolo-gía de la Clínica Mayo de Jacksonville, Florida.
1) Doctor, ¿qué pasa con las personas que alcanzan edades muy avanzadas? ¿Va la salud física siempre acompañada de la capacidad mental?
A medida que las personas envejecen, se produce un de-terioro general de la función del tejido, por ejemplo, pro-blemas de vista y audición, artritis, así como también una disminución de la masa muscular, conocida como sarco-penia. El deterioro de la cognición también es típico, pero no es necesariamente envejecimiento normal. Con este úl-timo, los cambios cognitivos de una persona, por ejemplo, la pérdida de memoria a corto plazo, deberían producirse muy gradualmente, a lo largo de muchos años.
2) ¿Favorece el bienestar físico a la cognición en su conjunto?
Hoy en día, la evidencia es abrumadora en cuanto a que la condición física está directamente relacionada con la preservación cognitiva. Específicamente, dado que el caminar emplea todos los niveles del sistema nervioso, desde el cerebro hasta el músculo, coordinado en una variedad de formas complejas, la ambulación es una forma muy eficiente para beneficiar la cognición. Así, mientras que muchas formas de ejercicio son recomen-dables para la salud general, el mayor beneficio viene de caminar. Las pautas actuales indican que cada adulto camine 10.000 pasos al día para la preservación máxi-ma de su cerebro. No es necesario hacerlo de una sola vez. Por lo tanto, es necesario que cada uno de nosotros utilice un podómetro, para verificar cuántos pasos ge-neralmente damos en 24 horas y esforzarse por alcanzar el objetivo de 10.000 pasos.
3) ¿Cómo uno aborda el “hacerse viejo”?
El maestro en cello, Pablo Casals, que seguía dando con-ciertos a los 90 años de edad, dijo una vez: “Retirarse es prepararse a morir”. Mantenerse activo, tanto física como cognitivamente, es esencial para mejorar las probabilida-des de que uno envejezca con gracia. Si una persona llega a la edad de jubilación normal, y ya no considera que su trabajo sea gratificante, ¡debe elegir otra carrera! Esto no significa necesariamente que una persona deba encon-trar otro trabajo en sí (aunque esto puede ser una buena opción para algunos).
La nueva “carrera” puede consistir en una variedad de actividades, como dedicar más tiempo a tocar un instru-mento musical (¡o aprender a tocar uno!); el aprendizaje de una lengua extranjera (o repasar alguno que se inició antes, en la época del colegio); ejercicio (véase más arri-ba); y el trabajo voluntario (por ejemplo, un ingeniero jubilado podría dar tutoría a los estudiantes de secunda-ria que tienen dificultades en matemáticas). Cualesquiera que sean las actividades, no deben incluir el ver televi-sión. Se ha demostrado, en varios estudios, que esta úl-tima actividad se correlaciona directamente con el dete-rioro cognitivo. Así, mientras que la mayoría de la gente quiere ver un programa de vez en cuando, por ejemplo, un partido de fútbol, se debe considerar el hecho de que, casi siempre, hay una manera más satisfactoria para pa-sar el tiempo que echarse frente a “la caja tonta”.4) ¿Hay consideraciones en la medicina que sopesan la longevidad como no solo “seguir con vida”, sino como una cuestión de salud, de calidad de vida?
El concepto de “calidad de vida” es complicado, ya que significa diferentes cosas para diferentes personas, inclu-yendo a los médicos. Mientras que algunos pueden optar por hacer todo lo médicamente posible para mantener a la persona con vida, como ponerlo en un ventilador mecánico, a pesar de tener la enfermedad de Alzheimer, por ejemplo, otros (incluyendo a este médico) han dado instrucciones a su familia para no mantenerlos con vida en caso de ser cognitivamente incapacitado y requerir so-porte vital, como un ventilador, un tubo de alimentación, etc. Lo vital para un individuo es cumplir sus deseos acerca de “el fin de la vida”, temas inequívocamente cla-ros para su familia y para el médico de atención primaria.
5) “¿Hay estadísticas que muestren cuánto pueden vi-vir las personas mayores?
Actualmente, 120 años parece ser la vida útil máxima que un individuo teóricamente puede alcanzar■
Envejecimiento y calidad de vida
Información
Clínica Mayo Jacksonville, Florida, USA